COME PRENDERSI CURA DELLA PELLE
E’ fondamentale prestare la giusta attenzione alla nostra pelle, offrendo una protezione idonea e il giusto nutrimento a questo “scudo” tanto efficace quanto delicato ed esposto, che può essere soggetto ad alterazioni e invecchiamento precoce seguendo questi basilari consigli:
ALIMENTAZIONE E STILE DI VITA
L’alimentazione innanzitutto ha una notevole influenza sullo stato di salute della cute che rappresenta lo specchio del benessere dell’organismo: l’aspetto della pelle infatti è legato al metabolismo e alla capacità dell’organismo di eliminare le tossine. Per una pelle sana e luminosa occorre bere molta acqua, consumare molta frutta e verdura fresca, prediligere cibi ricchi di fibre e contenenti sostanze antiossidanti come le vitamine (soprattutto vitamina A, C ed E); è importante inoltre condurre uno stile di vita sano, evitare lo stress, il fumo e l’ esposizione eccessiva ai raggi ultravioletti e ad agenti irritanti vari.
DETERGERE DELICATAMENTE
E’ necessario effettuare un’ accurata ed efficace pulizia quotidiana della pelle e delle mucose, con prodotti non aggressivi, non irritanti, che rispettino il pH cutaneo, e che consentano di asportare le impurità rispettando il film idrolipidico e contribuendo ad apportare idratazione e morbidezza alla pelle.
PROTEGGERE E IDRATARE
Bisogna assicurare protezione e idratazione al viso e alla pelle del corpo, questo è valido per le pelli più secche e screpolate come per le pelli grasse e acneiche. Al fine di ottenere una giusta protezione e un’ idratazione ottimale, è importante scegliere prodotti specifici per rispettare le esigenze dei diversi tipi di pelle.
UTILIZZARE PRODOTTI AD AZIONE ANTIOSSIDANTE
Quando la pelle del viso appare spenta, rilassata, e quando è sottoposta a condizioni stressanti, per esempio trattamenti medico-estetici che possono indurre stati irritativi o disidratazione cutanea, si rende necessario un trattamento particolare con prodotti ricchi di sostanze antiossidanti.
RICHIEDERE IL CONSIGLIO MEDICO
In caso di alterazioni o problematiche come prurito, arrossamento, dermatite, desquamazione o acne anche in fase iniziale è consigliabile rivolgersi ad un dermatologo che possa indicare le indagini e i trattamenti più opportuni (farmaci e/o dermocosmetici).
STRUTTURA DELLA PELLE
La cute rappresenta il confine tra il nostro organismo e il mondo esterno, costituendo una vera e propria barriera di difesa, capace di impedire l’accesso a microorganismi e sostanze tossiche o irritanti e di ridurre la perdita d’acqua. La pelle è strettamente connessa con la psiche, riceve stimoli attraverso l’organo di senso e reagisce alla pressione e alla temperatura.
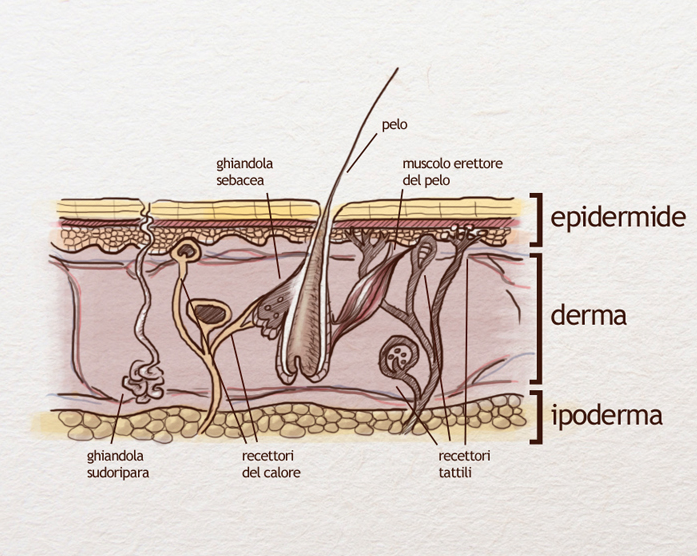
La pelle è il più grande organo umano (1,5-2 metri quadrati) . E’ composta da tre strati sovrapposti.
Lo strato più esterno è l’epidermide, che costituisce un “mantello semipermeabile” ed è la struttura con cui interagiscono più direttamente gli agenti esterni ed i prodotti ivi applicati. Al di sotto si trova la membrana basale che la separa dal derma che è un tessuto connettivo ricco di terminazioni nervose, vasi linfatici, capillari e ghiandole, e che le fornisce il supporto trofico e meccanico. Al di sotto del derma è situato l’ipoderma costituito da tessuto connettivo e adiposo la cui funzione principale è di barriera meccanica e di termoregolazione.
Nell’epidermide poi, si osservano 4 strati frutto delle trasformazioni, attraverso un meccanismo complesso, della durata di 3-4 settimane che subiscono le cellule epidermiche nel loro processo evolutivo fino alla cheratinizzazione e alla desquamazione:
- • strato germinativo o basale più profondo e a contatto con il derma. Costituito da cellule neoformate che a seguito di una divisione iniziano a migrare verso la superficie spinte dal progressivo accumularsi di altre cellule sottostanti.
- • strato spinoso formato da numerosi raggruppamenti di cellule poliedriche che si appiattiscono progressivamente mentre risalgono e dalla cui superficie si irradiano corte e sottili protuberanze simili a spine. Le membrane cellulari sono unite tra loro sulle punte delle spine, ove si trovano giunzioni intercellulari, cioè delle placche di materiale proteico chiamate desmosomi a cui si vanno ad inserire tonofibrille o filamenti intermedi. Si crea così una solidarietà tra l’impalcatura di tonofibrille di una cellula e quella delle cellule contigue che permette al complesso dell’epidermide di sostenere senza lacerarsi le sollecitazioni meccaniche a cui è sottoposta.
- • strato granuloso costituito da cellule appiattite, con la superficie regolare caratterizzate dalla scomparsa dei nuclei cellulari e delle spine. Esso ha spessore tanto maggiore quanto più spesso è lo strato corneo; dove quest’ultimo è sottile lo strato granuloso appare discontinuo.
- • strato corneo, il più superficiale, costituito da 8 a 16 strati di cellule morte, ricche di cheratina, dette cheratinociti (o corneociti) che rappresentano lo stadio finale del processo di cheratinizzazione.
I corneociti presentano una membrana cellulare particolare, molto spessa e rigida e sono circondati da uno strato lipidico che sigilla gli spazi tra le cellule. L’integrità dello strato corneo è garantita anche dalla presenza di strutture dette corneodesmosomi che fungono da punti di attacco tra i vari corneociti, sia tra quelli della stessa fila che tra quelli di strati superiori ed inferiori. Lo strato corneo ha quindi la funzione di proteggere gli strati di pelle viva attraverso la stratificazione di cellule morte e ispessite. Tali cellule, vengono via via sostituite sulla superficie dando luogo al fenomeno fisiologico della desquamazione.
L’epidermide integra è ricoperta in superficie da una speciale emulsione fisiologica chiamata film-idrolipidico distribuita in modo più o meno uniforme, a seconda delle aree cutanee e dell’età, capace di garantire il buon mantenimento e la coesione dello strato corneo.
Essa svolge un ruolo importante nella protezione della pelle, ne regola il pH ad un valore di 5,5 possiede proprietà antimicrobiche e antimicotiche e conferisce un odore personale. Questa miscela di sostanze è costituita per il 95% da sebo e da lipidi epidermici (acidi grassi, ceramidi, colesterolo) e per il 5% da una parte idrosolubile costituita da zuccheri, da aminoacidi, acidi organici, ioni inorganici ed urea detta NMF (Natural Moisturizing Factor). Il fattore naturale di idratazione cutaneo è l’umettante naturale della nostra pelle e la sua integrità è fondamentale per trattenere l’acqua e garantire così l’idratazione dello strato corneo. I livelli di NMF diminuiscono con l’età e nella pelle danneggiata dagli UV.
PROBLEMATICHE DELLA PELLE
Pelle secca
Ai fini del benessere cutaneo il problema della pelle secca riveste una notevole importanza. Infatti, una cute disidratata e quindi priva di umidità oltre a presentarsi poco elastica e particolarmente sensibile, risulta più facilmente penetrabile (aggredibile) da agenti esterni che possono determinare la comparsa di infiammazioni anche severe.
Diversi sono i fattori individuali (età, squilibri ormonali e metabolici, patologie cutanee) e/o ambientali (esposizione al freddo, ai raggi UV, al clima ventoso e secco, a detergenti e prodotti chimici aggressivi, a trattamenti medici, a farmaci e cosmetici, ecc) che possono portare alla secchezza cutanea.
Tuttavia quello fondamentale è stato identificato nel danneggiamento del film-idrolipidico di superficie conseguente alla perdita dei lipidi intercellulari per eccessiva asportazione e/o alterata produzione da parte delle cellule dello strato corneo.
La secchezza della pelle può variare da un minimo grado di desquamazione accompagnato da una sensazione di fastidio, fino a un’intensa xerosi caratterizzata da screpolature e fissurazioni, desquamazione accentuata, ispessimento e frequente prurito.
Quando non ci si trovi di fronte a sintomi particolarmente rilevanti, nel qual caso è consigliabile ricorrere alle cure dello specialista dermatologo, è possibile contrastare il problema della pelle secca con pochi semplici accorgimenti:
- • proteggersi dall’eccessiva esposizione agli agenti atmosferici;
- • evitare i lavaggi troppo frequenti ed utilizzare preferibilmente detergenti oleosi;
- • favorire il ripristino del film idrolipidico attraverso l’applicazione di creme o lozioni cosiddette emollienti, ad azione lenitiva ed idratante.
Dermatiti eczematose
Le dermatiti definite anche con il sinonimo di eczema (dal greco εκζεμα: eruzione) sono tra le più comuni affezioni dermatologiche e la dermatite atopica e la dermatite da contatto rappresentano le forme più rilevanti. Queste forme presentano segni clinici e sintomi molto simili quali una forte infiammazione seguita dalla comparsa di vescicole, bolle, croste e prurito, tanto che non è possibile differenziarle sulla base del solo aspetto della cute. E’ necessario infatti che sia il medico ad effettuare la diagnosi sulla base di un’attenta valutazione che tenga conto delle attività svolte dal paziente e della sua storia clinica e famigliare.
DERMATITE ATOPICA
Sebbene sia ritenuta una patologia alla quale concorrono più fattori, è una delle principali espressioni dell’atopia; termine che sta ad indicare una predisposizione genetica anche alle allergie respiratorie ed alimentari. I soggetti che ne sono affetti presentano una cute estremamente sensibile a sostanze prevalentemente di natura proteica che normalmente non si comportano da allergeni.
Secchezza, stress, sudore, prurito e conseguente grattamento contribuiscono ad aumentare la sensibilità della cute e ad aggravarne lo stato infiammatorio rendendola più esposta e suscettibile alle infezioni batteriche acute (impetigine).
Questo tipo di patologia si manifesta nella maggior parte dei casi sin dall’infanzia, interessando prevalentemente viso, collo, pieghe dei gomiti, ginocchia, polsi e caviglie. Generalmente tende a migliorare con il progredire dell’età.
DERMATITE DA CONTATTO
È uno stato infiammatorio della cute che si instaura in seguito al contatto con determinate sostanze.
La dermatite irritativa da contatto si manifesta quando la cute viene a contatto prolungato o ripetuto con agenti chimici più o meno aggressivi e si verifica un effetto tossico diretto sulle cellule epidermiche.
La dermatite allergica da contatto si ha quando il contatto generalmente ripetuto con una determinata sostanza (allergene) porta ad una reazione infiammatoria che si manifesta dopo un certo tempo a seguito dell’attivazione di una speciica reazione immunitaria nei confronti dell’allergene.
La dermatite allergica, inizialmente, si manifesta nelle zone di contatto con l’allergene, ma successivamente può fare la sua comparsa anche in sedi non direttamente interessate. Per un’esatta differenziazione si ricorre a specifici esami diagnostici detti patch test, che consentono l’identificazione dell’agente responsabile, sulla base dei quali è possibile adottare adeguate misure protettive e il trattamento dermatologico più idoneo. Le numerose ricerche sulle condizioni che portano allo sviluppo delle diverse forme di dermatite eczematosa hanno evidenziato che una causa comune è rappresentata dall’alterazione della funzione di barriera dell’epidermide dovuta alla diminuzione della percentuale di lipidi (per asportazione o per ridotta sintesi). Pertanto è sempre opportuno ricorrere ai seguenti accorgimenti:
- • proteggere la cute con guanti e creme barriera;
- • evitare l’esposizione al freddo e al caldo eccessivi e agli ambienti troppo secchi o umidi;
- • evitare i lavaggi frequenti e preferire detergenti delicati (emulsioni cremose o oli da bagno) e asciugare con cura evitando lo sfregamento della cute;
- • applicare, sia dopo il lavaggio che prima di coricarsi, appositi agenti idratanti ed emollienti che, oltre ad apportare un’elevata quota di lipidi, possono contribuire all’attenuazione dell’infiammazione e del prurito.
Pelle impura e acne
In generale si definisce come “impura” la pelle che si presenta lucida, con pori dilatati, grassa e oleosa al tatto e con tendenza a formare comedoni e a sviluppare l’acne. L’acne è definita come una malattia dell’unità pilosebacea, che colpisce il volto e la parte superiore del torace proprio in ragione della maggior concentrazione di ghiandole sebacee in queste aree. L’acne adolescenziale interessa soprattutto la zona di fronte e naso; l’acne dell’età adulta, invece, la parte bassa del viso, il collo e le spalle o comunque tutte le zone dove ci sono più ghiandole sebacee (spalle, dorso e regione pettorale del torace).
Le cause principali dell’acne sono:
- • aumento della secrezione di sebo che è sostenuta da un aumento di ormoni androgeni durante la pubertà (l’acne colpisce il 10% degli adulti e l’80% degli adolescenti);
- • cheratinizzazione anomala del follicolo: dovuta all’aumento della proliferazione dei cheratinociti che rivestono il follicolo sebaceo. L’aumentata secrezione di sebo unitamente all’iperproliferazione dei cheratinociti che ne ostruiscono la fuoriuscita, porta ad un accumulo di sebo e alla formazione di un tappo aderente. Se l’ostruzione del poro è profonda appare un “punto bianco” (comedone chiuso). Se è superficiale si forma il “punto nero” (comedone aperto). Quando la presenza di comedoni è numerosa, si parla di acne comedonica non infiammatoria;
- • iperproliferazione del Propionibacterium Acnes: l’ambiente chiuso, ricco di sebo del follicolo sebaceo è ideale per la proliferazione del Propionibacterium acnes, che in questa situazione origina vari stimoli pro-infiammatori oltre a scomporre i trigliceridi del sebo in acidi grassi liberi;
- • infiammazione: se il tappo che occlude il follicolo è molto resistente, il sebo continua ad accumularsi nel canale dove si trova il pelo, fino a lacerare la guaina del follicolo. Il sebo, il materiale corneo e i batteri vengono riversati nel derma attraverso le rotture della parete del follicolo creando le premesse per l’infiammazione. Si ha così lo sviluppo di papule e pustole. Il progredire e l’approfondirsi del processo infiammatorio porta alla formazione di noduli o di cisti.
La presenza dell’acne è facilmente identificabile e si tratta di una patologia che nella maggior parte dei casi regredisce con una certa facilità e per la quale sono disponibili trattamenti efficaci. Nelle forme più accentuate e a lenta guarigione, può tuttavia determinare disagio psicologico e sociale nonché lasciare segni permanenti quali cicatrici e iperpigmentazioni.
Pertanto è importante consultare il dermatologo affinché possa individuare il trattamento più appropriato a seconda dell’entità della malattia.
Fondamentali comunque restano alcuni accorgimenti riguardanti le pratiche igienico-cosmetiche quotidiane con l’utilizzo di detergenti specifici e/o creme idratanti, nonché precauzioni nei confronti di fattori irritanti come ad esempio l’eccessiva esposizione ai raggi UV (sole, lampade).
Cicatrici
La cute è strutturata in modo da adattarsi alle tensioni e agli stress meccanici e in caso di piccole abrasioni o ferite superficiali è in grado di ripararsi perfettamente e di recuperare la funzionalità e l’aspetto originari.
In caso di ferite più profonde che interessano il derma, come lesioni chirurgiche, ustioni, trattamenti laser, acne e infezioni di diverso tipo, il processo riparativo, frutto di un complesso equilibrio tra deposizione e degradazione di proteine della matrice extracellulare, si presenta più lungo e impegnativo. L’esito dipenderà dal modo in cui il tessuto è stato danneggiato, da fattori genetici, dalla presenza di infezioni dalle dimensioni e dalla posizione della ferita.
Il tessuto che si forma nella zona di riparazione della ferita viene denominato “cicatrice”. Alcune ferite si risolvono lasciando una cicatrice morbida e con uno spessore e un colore analogo a quello della cute circostante, altre invece portano alla formazione di cicatrici esteticamente sgradevoli: particolarmente evidenti, con colorito rossastro variabile, allargate, sfrangiate.
In alcuni casi possono anche causare gravi disturbi funzionali e svilupparsi oltre i limiti della ferita nel qual caso di parla di cicatrice cheloidea.
Durante i primi mesi dalla loro formazione le cicatrici vanno naturalmente incontro ad un processo di rimodellamento che può migliorarne l’aspetto. E’ tuttavia consigliabile adottare alcuni pratici accorgimenti che possono favorire lo “sviluppo” di una cicatrice “normale” e renderla più elastica, liscia e di colorito simile a quello della cute circostante.
Nella fase di guarigione:
- • non esporre al sole la ferita, nè traumatizzarla o irritarla ulteriormente;
- • pulirla e disinfettarla accuratamente con prodotti non tossici per la cute.
Non appena la ferita è guarita:
- • proteggere la cicatrice dal sole con indumenti adatti o con creme schermanti a ad elevata protezione;
- • applicare con costanza mediante un delicato massaggio specifici gel o creme idratanti ed emollienti;
- • se si nota uno sviluppo eccessivo della cicatrice ed una sua estensione oltre i limiti della ferita rivolgersi a un dermatologo o a un chirurgo plastico.
Dermatite seborroica
La dermatite seborroica è uno stato eritemato-squamoso della pelle che interessa in genere i bambini nei primi anni di vita, in questo caso è detta crosta lattea, e gli adulti soprattutto di sesso maschile.
L’insorgenza, è piuttosto lenta e si evidenzia con la comparsa di piccole squame diffuse, secche o untuose principalmente a livello del cuoio capelluto, dei solchi nasali, delle sopracciglia, del padiglione auricolare dello sterno e a volte della zona inguinale, che si associano a prurito più o meno intenso.
La formazione di squame untuose è il risultato di una accelerata moltiplicazione delle cellule della pelle, unita ad un’elevata attività delle ghiandole sebacee. Tutte le cellule della pelle sono normalmente eliminate attraverso un processo continuo e quasi impercettibile; nel caso della dermatite seborroica le cellule si sfaldano più velocemente formando squame visibili.
Le cause dell’insorgenza non sono del tutto chiare: si sospettano fattori infettivi (sia batterici che micotici) meccanici, irritativi e psicosomatici e soprattutto una non chiarita “disfunzione sebacea” verosimilmente ereditaria.
La Dermatite Seborroica è una patologia cronica che raramente scompare in modo definitivo e tende periodicamente a ripresentarsi. Con le moderne terapie che associano preparati ad attività antinfiammatoria, antimicotica e seboregolatrice è possibile mantenerne i sintomi sotto controllo.
Se sospettate che la Vostra cute sia affetta da dermatite seborroica è consigliabile rivolgersi ad un dermatologo che, a seguito di una precisa diagnosi, potrà indicare il trattamento più opportuno.
Cute spenta, stressata, irritata
L’aspetto e la luminosità della pelle sono correlati oltre che all’età, allo stato nutrizionale e allo stile di vita.
Con l’invecchiamento e a seguito dell’intervento di fattori lesivi esterni, in particolar modo l’esposizione solare, ma anche l’inquinamento atmosferico, gli sbalzi di temperatura, lo stress e il fumo, la pelle va incontro a modificazioni che si traducono in un progressivo e lento mutamento dell’aspetto esteriore in termini di compattezza, elasticità e luminosità. I fattori lesivi possono danneggiare la pelle o con meccanismo diretto oppure indiretto attraverso la formazione di radicali liberi, responsabili del cosiddetto “stress ossidativo”.
In superficie si ha dapprima una riduzione dello spessore del film idrolipidico che dà luogo a secchezza e disidratazione, seguita da una diminuzione del numero e della dimensione dei corneociti con un via via più evidente assottigliamento dell’epidermide. Più in profondità, nel derma, si ha una progressiva degenerazione della matrice di sostegno: le fibre di collagene ed elastiche si degradano e contemporaneamente il loro rinnovamento naturale diventa meno efficiente.
A causa dell’assottigliamento dell’epidermide e della perdita di tono della sua struttura di sostegno, i contorni del viso appaiono meno definiti, la cute diviene rilassata e poco elastica.
Inoltre, a seguito della risposta difensiva a stimoli nocivi, il microcircolo si riduce e così anche l’apporto nutritivo e gli scambi metabolici. Per la minor presenza di globuli rossi si ha una retrodiffusione della luce non ottimale e il colorito appare “spento”.
E’ d’altra parte noto che le manifestazioni dell’invecchiamento cutaneo sono frutto di un processo irreversibile e geneticamente determinato, ma è possibile mettere in atto numerose misure preventive e di trattamento per migliorarle e rallentarne la comparsa.
Particolarmente utili risultano:
- • un’alimentazione e uno stile di vita sani;
- • una regolare pulizia e idratazione della cute;
- • un’adeguata protezione dai raggi UV e dagli agenti atmosferici in genere;
- • l’utilizzo costante di prodotti ricchi di sostanze ad azione antiossidante.
A queste misure fondamentali possono altresì essere associati trattamenti più complessi che richiedono la supervisione degli specialisti della cute.
Couperose/Rosacea
Alla base della couperose vi è un’alterazione del microcircolo cutaneo associata ad uno stato di fragilità capillare.
Interessa più frequentemente i soggetti con pelle chiara e sensibile, le donne (soprattutto in età menopausale) e in misura minore gli uomini. Si manifesta con un arrossamento intenso e di durata variabile della cute, spesso indotto da banali stimoli:
- • esterni, come l’applicazione di alcuni cosmetici o variazioni della temperatura o dell’ umidità ambientale;
- • interni, collegati all’ingestione di particolari alimenti soprattutto a temperatura elevata o speziati nonché di caffè e bevande alcoliche o gassate.
Questo arrossamento interessa soprattutto naso, zigomi e guance (eritrosi facciale), e può estendersi fino al collo e al décolleté. In queste zone sono evidenti capillari gonfi e dilatati, che col tempo possono andare incontro a variazioni strutturali e funzionali.
Infatti, se inizialmente queste manifestazioni possono non destare preoccupazione proprio per la loro transitorietà, col tempo, a causa della persistente infiammazione della pelle, si determina una progressiva perdita di elasticità dei tessuti (elastosi), un assottigliamento dell’epidermide e la dilatazione dei capillari può diventare permanente (teleangectasie).
Si entra così nel quadro di una dermatosi cronica più problematica chiamata Rosacea che può evolvere da questi stadi iniziali di gravità relativamente modesta ad altri di maggiore entità con comparsa di papule e pustole (da qui la denominazione Acne Rosacea) nei quali possono presentarsi sensazioni molto fastidiose di bruciore, formicolio e prurito intenso.
Infine, la forma più grave (che si manifesta soprattutto nell’uomo) interessa le ghiandole sebacee, e provoca un loro ingrandimento con gonfiore della cute nella zona nasale (rinofima).
Nonostante la Rosacea si presenti negli stadi iniziali come un problema essenzialmente estetico non vanno trascurati il disagio psicologico che può provocare e la possibilità di un peggioramento. Pertanto è importante cercare di intervenire tempestivamente per ridurre e tenere sotto controllo le manifestazioni, adottando alcuni opportuni accorgimenti che si possono così riassumere:
- • evitare i principali fattori scatenanti (esposizione al sole e alle lampade UV, ambienti caldo-umidi, cibi caldi e/o piccanti, bevande alcoliche, applicazione di sostanze irritanti, detergenti aggressivi);
- • proteggere e sfiammare la cute mediante filtri solari, impacchi freddi, creme o gel non occlusivi, privi di alcool, a base di sostanze decongestionanti e antiossidanti quali per esempio tè verde, vitamina C, isoflavoni;
- • evitare l’uso di farmaci senza il consiglio medico.
Se la situazione persiste o si aggrava esistono altresì farmaci e trattamenti medici che possono essere opportunamente consigliati dal dermatologo.
❮ Torna alla Home